そよ風 note
アルバート・シュバイツァー博士の言葉
シュバイツァー博士は、世界的なオルガン奏者であり、宗教家であり、アフリカの奥地で未開拓の医療に献身した医師です。
『We must all die. But that I can save him from days of torture, that is what I feel as my great and ever new privilege. Pain is a more terrible load of mankind than even death itself.』
『人は皆、必ず死ぬ。もし激しい苦痛の日々から患者を救うことができるなら、それは私にとって素晴らしい、そして常に新たな(医師としての)生き甲斐であると感じることである。痛みは、死そのもの以上に人類にとって耐え難い暴君である。』
痛みの恐ろしさを知り尽くし、痛みに悩まされる患者を心底思いやりながら取り扱ったシュバイツァー博士ならではの言葉と思います。
痛みは時として「死ぬ方がよほどましだ」と思わせるほど、人のいのちに重くのしかかり、押し潰そうとします。
医療者は「死」からだけではなく、「痛み」からも患者さんを救うべき存在であり、また救い得る存在であり、博士はそのことに大きな誇りを感じています。
医療者としての誇りと痛みに対する真実の表現であるこの言葉は、医療職にある者全てが銘記すべき言葉であると思っています。
熊澤孝朗先生の御著書「痛みを知る」より
Tさんが感じた 『いつもと違う頭痛』
先日、Tさん(50歳代・女性)が半年ぶりに来室された。
Tさんは、10年ほど前から(頭痛や首肩こりなどのために)定期的に施術を受けていただいている。
今回は少し間が空いていたので「去年の8月から、半年ぶりですね」と声をおかけすると
「実は … 」と
去年の10月に『硬膜動静脈瘻 (こうまくどうじょうみゃくろう)』に対する手術を受けていたことを話していただいた。
『硬膜動静脈瘻は、脳を保護するように包んでいる硬膜に発生する動脈と静脈の異常短絡(動脈と静脈が毛細血管を介さずに直接繋がってしまう異常)を生じる比較的稀な疾患です。うっ血性静脈環流障害(静脈の流れが悪くなる状態)による脳障害や脳出血を生じます。』
ー 山梨大学医学部附属病院 脳神経外科のHPより ー
Tさんからは『私の経験が何かお役に立てればうれしいです』と掲載の許可をいただいたので、Tさんが『いつもと違う頭痛』を感じた去年の8月から『硬膜動静脈瘻の診断 〜 手術 〜 現在』までをご紹介します。
頭痛持ちの方もそうではない方も、ぜひ参考にしてください。
ー 2024年 8月 ー
Tさんが『いつもと違う頭痛』を3回も感じたのは、去年8月のお盆ウィーク。
1回目:『ガン・ガン・ガン』という『いつもと違う頭痛』を5分ほど感じた。
2回目:1回目の頭痛から1〜2日後、前回同様の頭痛をより長く感じた。
3回目:3回目の頭痛はなかなか良くならず、1日ずっと痛かったので、かなり不安になった。
その後、すぐにかかりつけの頭痛外来を受診したが『1回で終わっていたら、受診していなかったと思う』とおっしゃっていた。
頭痛外来でのMRI検査の結果、硬膜動静脈瘻を発症していることがわかり、大学病院を紹介される。
頭痛以外には『ザ・ザ・ザ 』と『血液が流れる音のような耳鳴り(右側)』を感じたそうだ。
『硬膜動静脈瘻では、その部位、異常血管を流れる血液の量、異常血管が出ていく静脈洞の狭窄の有無などによって、症状が変わってきます。硬膜の動脈から静脈ないし静脈洞へ速い血流が流れるので、これが耳鳴りとして感じられることがあります。』
ー 慶應義塾大学病院 脳神経外科教室のHPより ー
ー 2024年 10月 ー
紹介先の大学病院でおこなわれた血管カテーテルの造影検査では、本来なら写ることのない静脈が写っていて、脳出血を起こしてもおかしくない状態だった。
そして、全身麻酔によるカテーテル(プラチナコイルを静脈に留置して閉塞させる)治療を受ける。
医師からは10時間かかるかもしれないと言われたが、6時間で無事終了する。
ー 術後3ヶ月の現在 ー
『ガン・ガン・ガン』の頭痛も『ザ・ザ・ザ』の耳鳴りもなく、カテーテルの検査でも問題なし。
Tさんからお聞きした話では、年間300〜400人くらいの方が発症する稀な疾患で、50歳代の女性に多いとのことだった。
後天的だがはっきりとした原因はわからず、術後や外傷後に発症することがあるそうだ。(Tさんの発症原因もわからない)
そして。
Tさんが『いつもと違う頭痛』を感じることができたことと『リスクの高い検査と手術』を無事に終えることができたことについても、次のように話していただいた。
『いつもと違う頭痛を感じたのは、父の新盆だったんです。カテーテルの検査の日も、手術の日も、父の命日の24日という偶然でした』
『24という数字が父からのメッセージのような気がしました。父に助けられたのだと思います』
『これは、非科学的ですが、こういう不思議な世界もあるのかもな、と思います』
『硬膜動静脈瘻』という疾患を知らなかった私には、大変勉強になりました。
そして「偶然は必然」の意味が改めてよくわかりました。
貴重なお話を聞かせていただき、本当にありがとうございました。
頭痛を表現する言葉で『いつもと違う頭痛』は『重大な(命に関わる)頭痛』である可能性が高いと言われています。
まさにTさんも『いつもと違う頭痛』だと感じたのです。
痛みの程度や感じ方は、ご本人にしかわかりません。
たとえ1回でも『いつもと違う頭痛』を感じたら『頭痛専門外来』または『脳神経外科』を受診してください。
『硬膜動静脈瘻』について詳しく知りたい方は、以下のHPをご覧ください。
『キートリガーポイント』 ⇨ 『サテライトトリガーポイント』
トリガーポイントが形成された筋・筋膜には局所的に緊張が亢進した領域があり、そこを触診すると痛みを感じる『トリガーポイント』が見つかります。(時には口の中にもです)
ところが、トリガーポイントは患者さんが症状を感じる領域にあるとはかぎりません。
したがって、トリガーポイントを探す時には、患者さんが症状を感じている領域だけではなく、離れた領域(筋膜の連鎖)も考慮する必要があります。
最初のトリガーポイント『キートリガーポイント』に対して適切なケアを受けられないでいると、そのトリガーポイントがきっかけとなって、二次的に新たなトリガーポイント『サテライト(キートリガーポイントから離れたところにある)トリガーポイント』が形成されて新たな症状が現れてきます。
たとえば、『胸鎖乳突筋(首)』にキートリガーポイントが形成されると『側頭筋(頭)』『咬筋(頬)』『眼輪筋(目のまわり)』『前頭筋(額)』などにサテライトトリガーポイントが形成されます。
『キートリガーポイン』 ⇨ 『サテライトトリガーポイント』の症例として
『以前は 首・肩こり だけだったのに』 ⇨ 『最近は 頭痛(耳鳴り、めまい)も感じる』
『以前は 首・肩こり だけだったのに』 ⇨ 『最近は 腕も痛い』
『以前は 腰痛 だけだったのに』 ⇨ 『最近は 脚の付け根や膝も痛い』
この傾向は、時間が経てば経つほど強くなります。
サテライトトリガーポイントは、キートリガーポイントよりも新しいために症状が強く現れる傾向があるので、治療のポイントとして選択されやすいです。
しかし、サテライトトリガーポイントを治療して一時的に症状が軽減したとしても、キートリガーポイントを治療しなければ、症状の再発を繰り返してしまいます。
治療を受けていてもなかなか効果を得られなかったり、症状の再発を繰り返したりする場合は
・見当違いの治療がおこなわれている
たとえば、脚に現れた痛みやしびれを、坐骨神経痛(神経の圧迫による症状)と判断するか、トリガーポイントによる関連痛と判断するかでは、患者さんが受ける治療は異なります。
膝の痛みを関節の変形(軟骨のすり減り)、腰の痛みをヘルニアや狭窄症(背骨の変形・椎間板の変性)と判断されている時も同じです。
・サテライトトリガーポイントばかりを治療している
治療者がキートリガーポイントを探し出せていない。(見逃し・探索不十分)
可能性があります。
患者さんが症状を訴える領域(ほとんどの場合がサテライトトリガーポイント)に対する治療でも、一部(軽症)の患者さんは期待する結果を得ることができるかもしれませんが、症状が長期化(重症化)した患者さんは期待はずれの結果を得ることになってしまいます。
慢性的な痛みでお困りの方には、今まで見つけてもらえなかったトリガーポイントがいるはずです。
施術中、私は患者さんと以下のような会話をします。
私:『〇〇さん、いましたね、ここに』
『ここ痛くないですか?』
患者さん:『あー・・・はい、そこ痛いです』
トリガーポイントがより過敏化している場合は、身体が飛び上がる(ジャンプサインが現れる)ほどに痛いこともありますが、患者さん(脳)は、そこがそんなに痛いことを認識していません。
私:『では、こうすると(ズーンと)響く感じがしますか?』
患者さん:『あー・・・はい、(どこに)響く感じがします、けっこう痛いです・・・』
私:『では、ここいきますよ』
患者さん:『はい』
このようなトリガーポイントほどキートリガーポイントの可能性が高く、多くの症例が改善につながります。
患者さんのデータ
2018年4月〜2022年10月末までに、施術室 しまだをご利用いただいた患者さんのデータです。
・男女比
・年齢分布
・部位・症状別の割合
・お住まいの地域:1
・お住まいの地域:2
・しまだを知ったきっかけ
・受けていた施術や治療
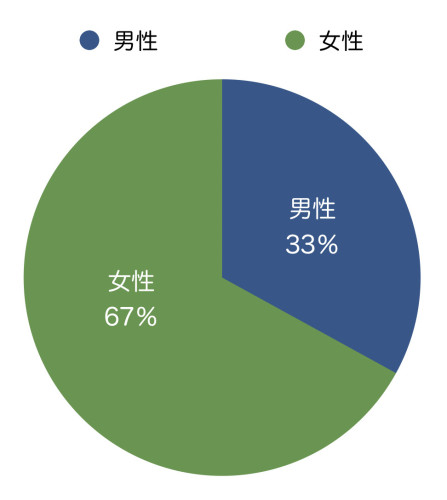
<患者さんの男女比>
男性:33% 女性:67%
7割近くの患者さんが女性です。
<患者さんの年齢分布>
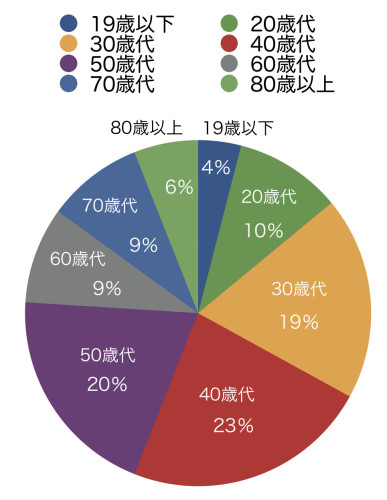
19歳以下:4% 20歳代:10%
30歳代:19% 40歳代:23%
50歳代:20% 60歳代: 9%
70歳代: 9% 80歳以上:4%
30歳代から50歳代の方で
6割以上となります。
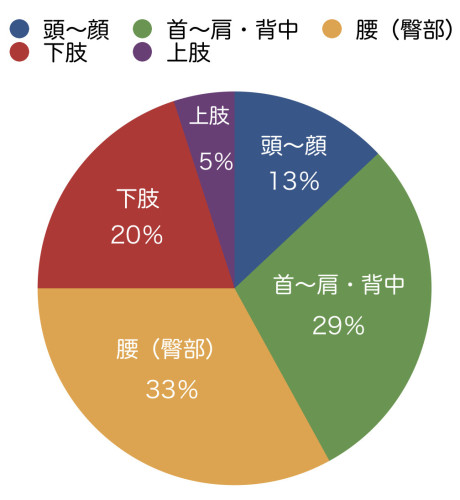
<部位・症状別の割合>
複数の症状を有する患者さんが多いです。
(首と腰と膝の痛み など)
・頭〜顔:13%
頭痛(トリガーポイントを起因とした緊張性頭痛)、耳鳴り、めまい、目の奥の痛み、顎関節症(顎内障)など
・首〜肩・背中:29%
首や肩の痛み・こり感、背中(肩甲骨内側)の痛み、四十肩、ストレートネック、椎間板ヘルニア、寝違え など(腕や手のしびれを伴う方も含む)
・腰(臀部):33%
慢性腰痛、ぎっくり腰、椎間板ヘルニア、変形性脊椎症、脊柱管狭窄症、分離・滑り症 など
・下 肢:20%
膝や股関節(変形性膝関節症・股関節症)の痛み、足底筋膜炎、脚のしびれや突っ張り、こむら返り、いわゆる坐骨神経痛 など
・上 肢:5%
テニス肘(外側上果炎)、手指のしびれ、CM関節症、ばね指、へバーデン・ブシャール結節、いわゆる腱鞘炎 など
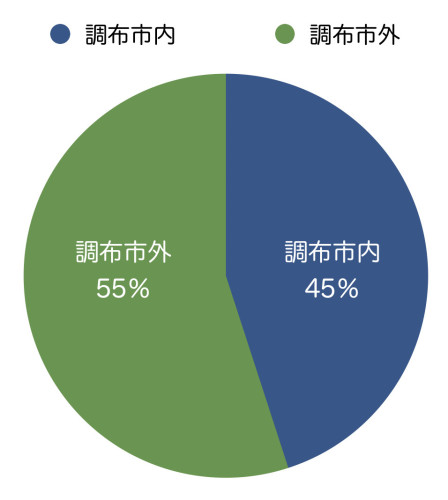
<患者さんのお住まいの地域:1>
調布市内:45% 調布市外:55%
半数以上の方が
調布市外からお越しいただいています。
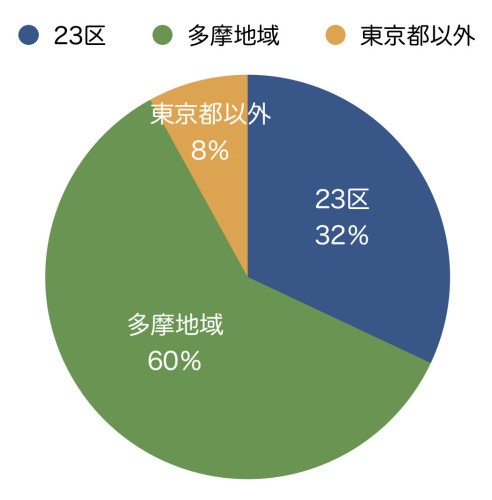
<患者さんのお住まいの地域:2>
・23区:32%
練馬区・杉並区・世田谷区・中野区・新宿区・渋谷区・目黒区・品川区・板橋区・北区・大田区・江東区・足立区
・多摩地域:60%
三鷹市・武蔵野市・狛江市・東村山市・東久留米市・東大和市・小平市・小金井市・府中市・稲城市・国分寺市・国立市・立川市・町田市・福生市・多摩市・八王子市・あきる野市
・東京都以外:8%
千葉県・埼玉県・山梨県・神奈川県・静岡県・兵庫県
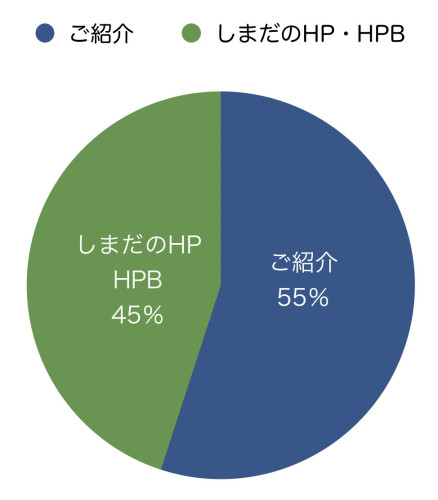
<しまだを知ったきっかけ>
ご紹介:55% しまだのHP・HPB:45%
HPB:ホットペッパービューティー
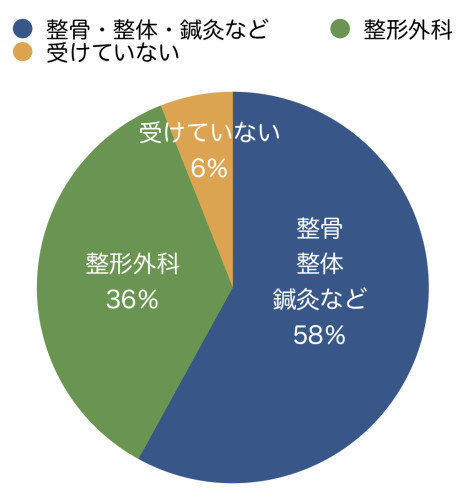
<受けていた施術や治療>
・整骨、整体、鍼灸など:58%
受けていた施術
電気(低周波や超音波)、マッサージ、鍼灸、カイロ、整体 など
・整形外科:36%
受けていた治療
鎮痛薬などの投薬、理学療法(電気や牽引)、筋力訓練、膝へのヒアルロン酸注射 など
・受けていない:6%
しまだに来られるまで、ほとんどの方が施術や治療を受けていました。
問診票でその効果をお聞きしたところ「変わらない」が最も多かったです。
間違われやすい診断
筋膜性疼痛症候群は誤診されやすい
筋膜性疼痛症候群は、一般の病院では正しく理解されにくい 傾向があります。
レントゲンやMRIなどの画像検査の結果からは、以下 ✔︎ のような疾患と誤診されてしまうケースがほとんどです。
そのため、筋膜性疼痛症候群に対する適切な治療を受けられず、痛みやしびれが長引いてしまう ことが多くあります。
さらには、本来であれば 必要のない手術を受けてしまう ケースも少なくありません。
正しい判断と適切な施術を受けることが、痛み改善への第一歩です。
✔︎ 椎間板ヘルニア(頸椎・腰椎)
✔︎ 脊柱管狭窄症
✔︎ 脊椎分離・すべり症
✔︎ 変形性脊椎症(頸椎症・腰椎症)
✔︎ 変形性膝関節症・変形性股関節症
✔︎ いわゆる「坐骨神経痛」
✔︎ 顎関節症
✔︎ 四十肩・五十肩・肩関節周囲炎
✔︎ 上腕骨外側上果炎(テニス肘・野球肘)
✔︎ 足底筋膜炎
✔︎ 加齢による背骨の変形
✔︎ 軟骨や半月板のすり減り
✔︎ 神経の圧迫による痛みやしびれ
以下は https://www.painscience.com より
Most back pain should not be attributed to disk herniations. In many cases, trigger points in cranky lumbar paraspinal muscles are probably a more important factor and a more treatable one. Relieving trigger points may be a way of improving tissue health to the point where nerves are no longer sensitive to minor stresses.
ほとんどの腰痛は、椎間板ヘルニアに起因するものではありません。多くの場合、腰部傍脊柱筋のトリガーポイントがより重要な要因であり、治療可能なものです。トリガーポイントを解消することで組織の健康状態が改善され、ちょっとしたストレスにも神経が敏感に反応しなくなることが考えられます。
The number one general category of misdiagnosis for trigger points is probably nerve pain.
トリガーポイントの誤診の第一位は、神経痛でしょう。
Referred pain from trigger points particularly leads to the most common of all trigger point misdiagnoses:mistaking trigger points for nerve pain …
トリガーポイントからの反射的な痛みは誤診の中でも最も一般的なもので、トリガーポイントを神経痛と間違えてしまうことです。
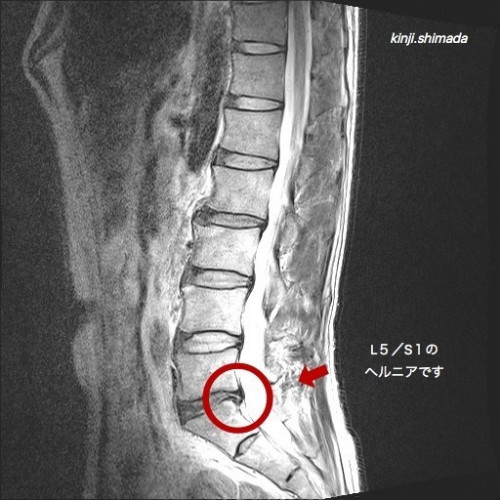
これは、しまだの腰部MRIです。
L5/S1間にヘルニアがありますが
腰痛も下肢痛(しびれ)もありません。